«Мы есть то, что мы едим» (Гиппократ).
«Мы есть то, что мы едим» (Гиппократ).
Давно известна роль кишечной микрофлоры в регуляции многих процессов организма. К примеру, она формирует защитный барьер слизистой оболочки кишечника, стимулирует иммунную систему [1], нейтрализует токсины, продуцирует витамины, переваривает клетчатку и многое-многое другое. Но наука, как известно, не стоит на месте, и появляются новые данные. Так, например, теперь рассматривается взаимосвязь между состоянием кишечной микрофлоры и ожирением, а также развитием сахарного диабета (СД) 2-го типа!
Что такое нормофлора и каковы ее функции
Напомним, что представляет собой нормальная микрофлора человека. Нормофлора (микрофлора в нормальном состоянии, или эубиоз) — это совокупность микробных популяций отдельных органов и систем, характеризующаяся определенным качественным и количественным составом и поддерживающая биохимическое и иммунологическое равновесие, необходимое для сохранения здоровья человека.
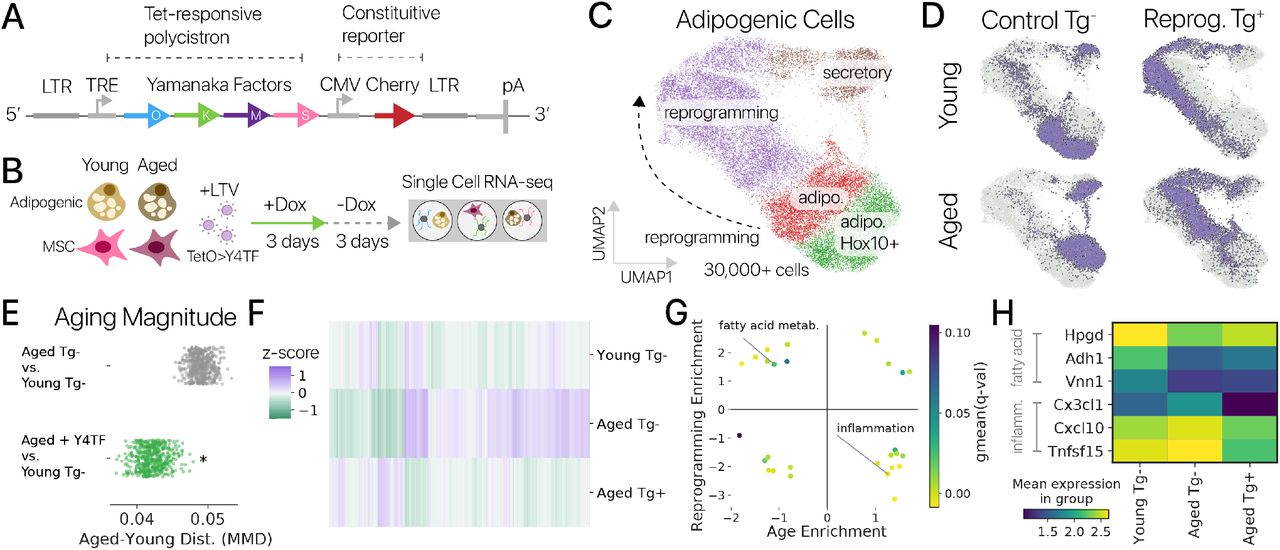
Кишечный микробиом, упоминаемый некоторыми авторами как отдельный орган, несет ответственность за метаболические процессы в организме (рис. 1). Бактерии инактивируют ферменты, гормоны, токсины, разлагают желчные кислоты, нейтрализуют аллергены, образуют молочную кислоту, что помогает пищеварению, способствуют всасыванию витаминов D и B12, кальция и железа в кишечнике, а также синтезируют витамины B1, B2, B6, B12, H, К, C, никотиновую, пантотеновую и фолиевую кислоты [2]. Микрофлора определяет в значительной степени не только физическую составляющую человеческой жизни, но и психическую. Обнаружено, что отходы жизнедеятельности бактерий могут непосредственно влиять на мозг. Например, как минимум два типа кишечных бактерий производят γ-аминомасляную кислоту (ГАМК) [3] — нейромедиатор, ответственный за своевременное гашение процессов возбуждения в центральной нервной системе, а возможно, и помогающий поддерживать нормальный сон и усваивать глюкозу [4]. А последние научные разработки касаются связи состава кишечной микробиоты с проявлением аутизма и депрессии.
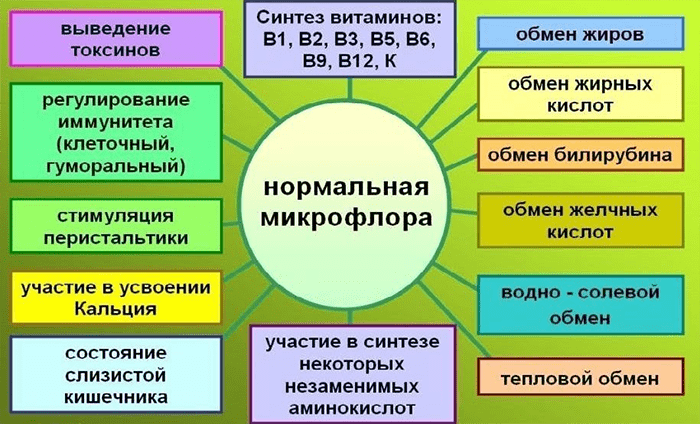 Рисунок 1. Основные функции нормальной микрофлоры. Рисунок из [2].
Рисунок 1. Основные функции нормальной микрофлоры. Рисунок из [2].
Метаболическая активность кишечной микробиоты, помимо удовлетворения собственных нужд бактерий, способствует извлечению калорий из потребляемой хозяином пищи, помогает запасать эту энергию в его жировых депо, то есть формировать жировую ткань. В экспериментах с гнотобиотическими (безмикробными) и заселенными определенными бактериями мышами было показано, что кишечная микрофлора обеспечивает разложение неперевариваемых хозяином полисахаридов пищи до усваиваемых форм — но это сложно назвать новостью. Находкой же стало то, что этот процесс сопровождался усилением всасывания моносахаридов из кишечника и их поступления в воротную вену — возможно, благодаря повышению плотности капиллярной сети в слизистой оболочке тонкой кишки под влиянием микробиоты. Это вело к усилению печеночного липогенеза, то есть синтеза жирных кислот из углеводов. Дело в том, что клетки печени реагируют на повышение уровня глюкозы и инсулина в крови экспрессией генов транскрипционных факторов ChREBP и SREBP-1, которые активируют гены биосинтеза триглицеридов, то есть жиров. Усиление выработки этих транскрипционных факторов и наблюдали после заселения мышиных кишечников микробиотой. Кроме того, кишечные бактерии помогали размещать новопроизведенные триглицериды в жировых клетках (адипоцитах), вмешиваясь в работу хозяйских генов: микрофлора увеличивала активность необходимой для этого липопротеинлипазы, подавляя в эпителии тонкого кишечника синтез ее ингибитора.
Однако здесь стоит напомнить, что речь шла о мышах, о конкретном энтеротипе их микрофлоры (биоценозе, в котором преобладают определенные группы бактерий) и вообще о базовых функциях микробиоты. Поэтому не нужно на основании этой работы делать вывод о вредном влиянии любых кишечных бактерий на хозяина, просто именно так появилась гипотеза о множественных и взаимосвязанных механизмах влияния кишечной микробиоты на энергетический обмен хозяина, а с ней и надежда на то, что коррекция этого влияния поможет справиться с эпидемией ожирения [5]. Авторы работы предположили, что микробный «биореактор» у одного индивида может быть более энергоэффективным, чем у другого. И факторы, влияющие на это, мы еще затронем.
Микрофлора у людей с нормальным весом и с ожирением различается
Недавние эксперименты показали, что изменения микрофлоры относятся к причинам ожирения, а не к его следствиям. Если кишечник гнотобиотических мышей заселить микробиотой мышей с ожирением, животные будут набирать вес быстрее, чем в случае пересадки бактерий от худых мышей. Более того, по составу микробиоты можно с 90-процентной вероятностью предсказать, есть ли у человека ожирение [6]. Только представьте! А теперь вообразите, что, изменяя состав кишечной микрофлоры человека, можно будет регулировать его вес (рис. 2).
 Рисунок 2. Чем примечателен состав микрофлоры кишечника тучного человека?
Рисунок 2. Чем примечателен состав микрофлоры кишечника тучного человека?
Многократно выявляли, что при ожирении увеличивается количество представителей типа Firmicutes (например, Clostridium coccoides, C. leptum) и семейства Enterobacteriaceae (Esherichia coli). В то же время снижается количество представителей типа Bacteroidetes (Bacteroides, Prevotella), сокращаются популяции бактерий родов Bifidobacterium и Lactobacillus [7]. Ранее было показано, что высокожировая диета способствует воспалению слизистой оболочки кишечника, опосредованному снижением численности лактобактерий. Это воспаление предрасполагает к развитию ожирения и инсулинорезистентности, то есть СД 2-го типа. В 2016 году в экспериментах с мышами удалось установить связь между этими состояниями и дефицитом конкретных штаммов Lactobacillus reuteri в пейеровых бляшках. Дело в том, что богатая жирами пища обеспечивает отбор бактериальных штаммов, устойчивых к окислительному стрессу. А такими оказались как раз лактобациллы, выделяющие провоспалительные цитокины. И наоборот, вытеснялись из популяции «хорошие» штаммы L. reuteri — продуценты противовоспалительных веществ [8].
Как уже упоминалось, анализ кишечного микробиома выявил резкое уменьшение доли Bacteroidetes и увеличение доли Firmicutes у мышей с наследственным ожирением по сравнению с обычными мышами [9]. Такие же изменения нередко наблюдали и у людей: в одном исследовании 12 пациентов с ожирением отличались от контрольной группы худых сниженным содержанием бактерий Bacteroidetes и повышенным — Firmicutes. Затем пациентов перевели на низкокалорийную диету (питание с ограничением жиров и углеводов) и в течение года следили за изменением состава их кишечной микрофлоры. Оказалось, что диета значительно сокращала численность Firmicutes и повышала долю Bacteroidetes, но самое главное — эти изменения коррелировали со степенью снижения массы тела [9]. Тем не менее взаимосвязь индекса массы тела с пропорцией Bacteroidetes/ Firmicutes пока нельзя назвать доказанной [10].
Изменения обмена веществ
В рамках проекта MetaHIT, посвященного изучению кишечного метагенома, то есть совокупности геномов всех обитателей кишечника, было обследовано 124 европейца [11]. Суммарное количество генов кишечного микробиома в 150 раз (!) превышало количество генов человека. Но стоит отметить, что избыток жирной пищи вел к сокращению бактериального разнообразия: у тучных людей было в среднем на шесть видов бактерий меньше, чем у лиц с нормальной массой тела. Результаты метагеномного анализа разделили участников эксперимента на две группы: носителей «малого генома» (low gene count) и носителей «большого генома» (high gene count). Малый геном — это метагеном, в котором относительно мало генов различных видов бактерий: разница между «малым» и «большим» геномами по количеству генов достигала в среднем 40%. У большинства лиц с бедным кишечным метагеномом преобладали Bacteroides, а с богатым — Methanobrevibacter. При этом две описанные категории людей сильно различались представленностью в их микробиоте групп, формирующих провоспалительный (Bacteroides, Ruminococcus gnavus) или противовоспалительный (Faecalibacterium prausnitzii, Roseburia inulinivorans) фон. Первых гораздо чаще находили у лиц с бедным метагеномом.
Результаты проекта MetaHIT однозначно говорят о том, что обилие кишечной микрофлоры человека коррелирует с его метаболическими маркерами, при этом гены бактерий играют чуть ли не бóльшую роль в патогенезе ожирения, чем наши собственные.
Среди обладателей «малого генома» (23% от всех участников) было больше людей с избыточным весом. Для этой группы в целом были характерны нарушения в ответе тканей на действие инсулина, что вело к повышению его концентрации в крови. У таких людей выявлялось и статистически достоверное снижение содержания так называемого «хорошего холестерина» — липопротеинов высокой плотности, переносящих холестерин от различных тканей к печени для дальнейшей трансформации и утилизации. Также отмечалась тенденция к повышению в крови уровня триглицеридов, свободных жирных кислот и гормона лептина, высокие концентрации которого рассматриваются как независимый фактор риска развития сердечно-сосудистых патологий и тромбозов. (К основным факторам риска относят также специфические варианты липидного профиля, высокое артериальное давление, хронический воспалительный фон и курение.)
В ряде исследований показано, что у людей, в рационе которых преобладают растительные компоненты, в микробиоме доминируют бактерии, расщепляющие полисахариды, — а это как раз представители типа Bacteroidetes, часть которых защищает хозяина от развития локального и системного воспаления. В то же время у любителей растительной пищи снижается количество фирмикутов, а также энтеробактерий, которых нередко называют «патобионтами»: они способны создавать воспалительную среду благодаря липополисахариду своей внешней мембраны и повышению проницаемости кишечного эпителия, что ведет к масштабному проникновению молекул липополисахарида в кровоток и провокации метаболической эндотоксемии, а возможно, и тяги к регулярному перееданию. Кстати, именно так развиваются события на фоне высокожировой диеты. Вегетарианский же рацион, напротив, большинство исследований связывает со сниженным риском развития метаболического синдрома и связанных с ним «болезней цивилизации» [7].
Активное разложение растительной клетчатки соответствующими бактериями толстого кишечника ведет к образованию моносахаридов и короткоцепочечных жирных кислот (КЖК). Последние — особенно масляная кислота — необходимы не только кишечной микрофлоре, но и макроорганизму. Например, они снижают рН кишечного содержимого, вытесняя тем самым из сообщества ряд патобионтов, а главное — обеспечивают энергией энтероциты, защищают их от онкотрансформации и подавляют воспалительные сигнальные пути. Но и здесь не всё так однозначно: с одной стороны, избыток КЖК может усиливать липогенез и потому способствовать развитию ожирения, с другой — в некоторых работах показано благоприятное влияние КЖК на липидный профиль и уровень глюкозы крови. Это позитивное влияние может быть опосредовано связыванием КЖК с клеточными рецепторами, сопряженными с G-белком, — GPR41 и GPR43, — что влечет за собой гормональные изменения, приводящие к ощущению сытости и повышению чувствительности тканей к инсулину. В целом, на последствия продукции микрофлорой больших количеств КЖК влияет масса факторов — от типа и количества пищевого «сырья» до вариаций в бактериальном составе, заложенных еще на ранних этапах развития организма*. С другой стороны, пищевые волокна предупреждают метаболические нарушения и независимо от состава микрофлоры. Более того, профилактический эффект преимущественно растительной диеты относительно развития атеросклероза показали исследования, связанные с биотрансформацией L-карнитина: именно некоторые кишечные бактерии, причем вполне полезные с других точек зрения, превращают содержащийся в красном мясе L-карнитин в атерогенные вещества [7, 12].
* — Захватывающую историю о заселении бактериями человеческого организма и ведущей роли колонизаторов в становлении «правильных» иммунных реакций хозяина рассказывает другая конкурсная статья: «Микробиом кишечника: мир внутри нас» [13]. — Ред.
Кишечные бактерии способны снижать уровень триглицеридов в крови, улучшать глюкозный и липидный метаболизм также за счет непосредственного участия в циркуляции желчных кислот, а уменьшать жировые запасы — путем активации уже упоминавшегося ингибитора липопротеинлипазы [10]. Но пока сложно делать какие-то выводы: слишком уж противоречивы иногда результаты экспериментов. Составить представление о противоречиях и их причинах, а главное — о возможных механизмах, связывающих деятельность микробиоты с метаболизмом хозяина, поможет новый обзор [10].
Роль микрофлоры в развитии СД 1-го и 2-го типов
Лечение и профилактика СД 2-го типа тесно связаны с нормализацией веса. А она требует изменения характера питания (соотношения макро- и микронутриентов) в сочетании с увеличением физической активности: то есть важно создать условия некоторого энергетического дефицита, когда калорий тратится больше, чем поступает [14]. И хотя роль микробиоценоза кишечника в регуляции энергетического обмена ясна не до конца, уже сейчас понятно, что воздействие на микрофлору определенно может способствовать устранению ожирения и компенсации СД 2-го типа.
И, как ни странно, подобное воздействие способно переломить и тревожную ситуацию с заболеванием, в корне отличающимся патогенетически, — СД 1-го типа. Это аутоиммунное заболевание, связанное с агрессией Т-лимфоцитов против β-клеток поджелудочной железы, которые вырабатывают инсулин. Если в случае СД 2-го типа повышение уровня глюкозы в крови происходит вследствие нечувствительности тканей к инсулину (которая мешает клеткам усваивать глюкозу), то при СД 1-го типа просто не хватает самогό инсулина. Для развития этого заболевания требуется стечение ряда обстоятельств — генетических и средовых, а в числе последних, как оказалось, огромную роль играют перестройки кишечного микробиома. Нормофлора кишечника сразу после заселения тренирует иммунную систему хозяина, чтобы та различала своих и чужих, бурно реагировала на чужих, но вовремя останавливалась [13]. Видимо, при СД 1-го типа что-то в этой цепочке ломается.
В одном из экспериментов с крысами, предрасположенными к СД 1-го типа, выявили различия в составе кишечной микрофлоры у животных с уже развившимся диабетом и без него [15]. У последних обнаружили более низкое содержание, как ни странно, представителей типа Bacteroidetes — того, что в ряде исследований от метаболических расстройств, скорее, защищал. Но, как мы знаем, эффекты бактерий радикально разнятся не то что от типа к типу, а даже от штамма к штамму... Применение антибиотиков у этих крыс предотвращало развитие диабета. Исследователи предположили, что изменения кишечной микрофлоры, вызванные приемом антибиотиков, приводят к снижению общей антигенной нагрузки и последующего воспаления, которое может способствовать разрушению β-клеток поджелудочной железы. Однако, как водится, в ряде других экспериментов с животными и людьми эффект антибиотиков (которые, конечно, различались) был обратным [16].
У человеческих детей с СД 1-го типа и здоровых контролей выявили существенную разницу в составе кишечной микробиоты, причем у диабетиков было повышено соотношение Bacteroidetes/Firmicutes и преобладали бактерии, утилизирующие молочную кислоту. У здоровых детей было больше продуцентов масляной кислоты. В целом полагают, что определенные отклонения в составе микрофлоры, происходящие преимущественно в критические периоды онтогенеза (во время эмбриогенеза, рождения, грудного вскармливания и пубертата) способствуют усилению провоспалительной сигнализации со всеми вытекающими иммунными последствиями [16]. Возможно, что из-за сопутствующего нарушения барьерной функции кишечного эпителия выходящие в кровоток и проникающие в панкреатические лимфоузлы бактериальные антигены взаимодействуют с рецепторами NOD2 и провоцируют Т-клетки на атаку панкреатических β-клеток [17].
Таким образом, полученные к настоящему моменту данные создают основу для дальнейшего изучения роли кишечной микрофлоры в механизмах развития ожирения и сахарного диабета 1-го и 2-го типов, а также указывают на возможность профилактики и лечения этих патологий новыми способами — с помощью коррекции нашего микробиома.
20.11.2016 Источник: biomolecula.ru
 Аппарат по переливанию крови между мышами
Аппарат по переливанию крови между мышами